Accédez au dossier complet : Pour une refondation du système de santé
Le Collectif de professionnels et de patients pour la refondation de la santé – liste complète des signataires ici : http://www.cpprs.fr/
La crise des urgences est emblématique de la faillite d’un système de santé orienté essentiellement sur le soin programmé spécialisé. Cette situation est également tributaire du désengagement d’une partie de la médecine extra-hospitalière dans la permanence des soins ambulatoires et de la fermeture de lits.
Les urgences ont ainsi pour mission de prendre en charge, en priorité, les besoins de soins immédiats, susceptibles d’engager le pronostic vital et/ou fonctionnel. Le personnel qui y exerce est formé à ces prises en charge spécifiques, en pré-hospitalier et en intra-hospitalier.
En mai 2006, les décrets relatifs à la médecine d’urgence ont fixé cette activité selon trois modalités : la régulation des appels adressés au service d’aide médicale d’urgence (SAMU) ; la prise en charge des patients par la structure mobile d’urgence et de réanimation (SMUR et SMUR pédiatrique) ; la prise en charge des patients accueillis dans la structure des urgences adultes et pédiatriques.
En dehors de ces situations de pronostic vital et/ou fonctionnel engagé, le besoin de consultations exprimé en urgence relève de la médecine libérale au sein des cabinets de médecine générale, des maisons de santé pluri-professionnelle (MSP) et/ou des maisons médicales de garde (MMG) dans le cadre de la permanence de soins ambulatoires (PDSA) sur les horaires des samedis après-midi, dimanche et jours fériés et horaires de nuit.
La permanence de soins ambulatoires – 2002 réforme Mattei
La réforme dite « Mattei » de 2002 a mis fin à l’obligation de participation à la PDSA des médecins libéraux. La mise en place d’une organisation reposant sur le volontariat individuel s’est substituée à l’organisation collective des « tours de garde » supportés par tous.
La permanence des soins ambulatoires (PDSA) doit permettre aux patients de bénéficier d’une consultation médicale dans un délai relativement rapide ; l’accès y est régulé par le centre 15. En application de l’article L. 6314-1 du Code de la santé publique la PDSA est une « mission de service public assurée par les médecins de ville en lien avec les établissements de santé
».
La PDSA peut se faire sous forme de visites à domicile, avec le concours de SOS médecins et d’autres structures, ou sous forme de consultations au sein de maisons médicales de garde (MMG). La circulaire de la DGOS du 23 mars 2017 spécifie que les MMG sont « des lieux fixes déterminés de prestation de médecine générale, fonctionnant uniquement aux heures de la permanence des soins et assurant une activité de consultation médicale non programmée
».
La PDSA est présentée comme devant être organisée avec les médecins libéraux pour répondre aux demandes de soins non programmés ne nécessitant pas une structure d’urgence. Force est de constater depuis 20 ans les limites de ce système, avec le désengagement croissant des médecins généralistes dans cette activité. Ce désengagement conduit à des inégalités d’accès aux soins encore accentuées sur les périodes de fermeture des cabinets libéraux et des centres de santé (samedi après-midi, le soir et la nuit de 20 heures à 8 heures, les dimanches et les jours fériés). Il existe de grandes disparités sur le territoire, certaines villes, mais pas toutes, étant par exemple couvertes par SOS médecins ou d’autres organisations.
Selon les résultats d’une enquête du Conseil national de l’Ordre des médecins1 publiée en 2022, le nombre de médecinsvolontaires pour participer à la permanence des soins ambulatoires en 2021 était de 38,5% (24.472 sur 63.231) contre 67% en 2014. Une grande hétérogénéité est observée entre les territoires ruraux et urbains (minimum de 6% pour Paris et un maximum de 82% pour les Vosges). Dans 35 départements (6 de plus qu’en 2020), il n’y a plus de médecin de garde après minuit. La participation des médecins généralistes volontaires à la PDSA se fait également par le biais de la régulation téléphonique (SAMU/centre15/SAS, 116-117…). Cette participation a connu en 2021 une hausse de 4,1% du nombre de médecins volontaires [2621 médecins installés en activité régulière (+2%) et 647 médecins retraités, salariés ou remplaçants (+13,9%)].2
Pour les conseils départementaux de l’Ordre des médecins3, le manque de médecins participant au dispositif est lié la démobilisation des médecins libéraux et à la démographie médicale. Face à ces éléments, il semble difficile de continuer à proposer une structuration de la permanence de soins sur l’aléa du volontariat.
Dorénavant, les services d’urgences hospitalières assurent l’essentiel de la filière des soins après 18 h et le week-end, parfois dès le samedi matin. Cette situation dérive sur les accès en semaine, mettant en difficulté les urgences pour assurer leurs missions premières. Par défaut de solutions, ce qu’il est coutume d’appeler recours inapproprié aux urgences dépasse désormais celui de la seule vulnérabilité sociale et touche toute la société.
Les structures d’urgence
En France, on compte environ 640 structures autorisées à l’urgence, au sein d’établissements publics, privés à buts non lucratif et privés à but lucratif4. Le décret de 2006 spécifie que tout établissement autorisé à disposer d’une structure des urgences générales ou pédiatriques « est tenu d’accueillir en permanence dans sa structure toute personne qui s’y présente en situation d’urgence ou qui lui est adressée, notamment par le SAMU
».
La répartition des structures d’urgences en 2019 est de 77% en établissements public, pour 23 % au sein d’établissements privés à but lucratif et non lucratif. La quasi-totalité des SMUR (99 %) sont implantés dans des établissements publics et les SAMU sont, eux, exclusivement publics.5
L’augmentation du nombre de passage aux urgences hospitalières a doublé depuis 20 ans, avec une pression supportée majoritairement par le système public qui accueille plus de 80% des passages. Si la fréquentation a diminué en 2020 en raison de la crise sanitaire, les urgences ont connu entre juillet 2021 et juillet 2022 une hausse d’activité moyenne de 12,3% (20,4 millions de passages en 2021, selon les chiffres de la Direction de la recherche, des études, de l’évaluation et des statistiques – DREES).6
Le dysfonctionnement de la PDSA influe donc sur les services d’urgences. Le bilan 2021 de la Fédération des Observatoire Régionaux des Urgences (FEDORU) souligne que 15% des patients admis correspondent à la classification CCMU1, c’est à dire consultation simple sans examen complémentaire ou acte thérapeutique. Ils ne relèvent donc pas d’une prise en charge aux urgences hospitalières.7
Par ailleurs, si 79% des patients regagnent leurs domiciles au décours de leur passage aux urgences, 21% doivent être hospitalisés. On note parmi ces derniers une sur-représentativité des nourrissons de moins d’un an et des personnes de 70 ans et plus. Le taux d’hospitalisation augmente avec l’âge. Parmi les plus de 85 ans, un sur deux sera hospitalisé.
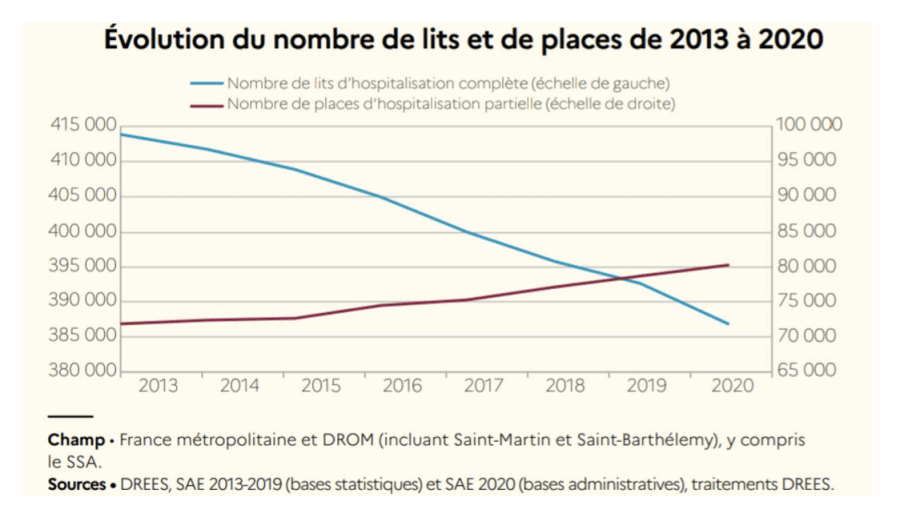
Pour ce qui concerne l’aval des urgences, la DRESS comptabilise, dans son édition 2021, la perte de 75 000 lits en seize années (soit moins 16%). La fermeture de lits d’hospitalisation conventionnelle va impacter directement les services d’urgences et majorer les durées d’attente.
Les temps d’attente entre les étapes de la prise en charge sont d’autant plus importants que l’affluence dans le service est élevée et la densité de personnels moindre.
Selon une étude publiée par la DREES, plus de 4 300 lits d’hôpital ont été fermés durant l’année 2021. La pandémie de Covid-19 et le manque de personnel soignant sont de nouveaux facteurs ajoutés à cette diminution régulière programmée.
Or une attente prolongée de plus de 5 heures aux urgences avant d’être admis dans un service est associé à un sur-risque de décès toutes causes confondues dans les 30 jours suivants (selon une étude publiée dans le British Medical Journal). Pour 82 patients admis dont le transfert vers un lit d’hospitalisation est retardé de plus de 6 à 8 heures par rapport à l’heure d’arrivée aux urgences, il y a un décès supplémentaire.8
Les structures d’urgences ont réagi face au débordement de leurs capacités d’accueil et au manque de personnel médical par une réduction capacitaire ou une fermeture totale de leur UHCD (unité d’hospitalisation de courte durée), par des fermeturestotales, de nuit ou pour un certain nombre de jours. Ces fermetures entrainent une charge de travail supplémentaire pour les établissements situés en proximité. Sur le second semestre 2022, 20 % des hôpitaux ont dû déclencher un plan blanc.
L’été 2022 a été marqué par des appels répétés à la population de limiter le recours aux urgences et par des restrictions d’accès par une régulation médicale téléphonique systématique par le Samu-Centre 15 pour autoriser l’accès aux urgences. Cette proposition a entrainé une surcharge de travail du côté du SAMU, surcharge supportée en grande majorité par les assistants de régulation médicale et par les urgentistes, les mêmes qui exercent au sein des services d’urgences. Au-delà, une limitation d’accès sans possibilité de réorientation serait une rupture nette dans l’égalité d’accès aux soins et une remise en cause de la mission première des services d’urgences : l’accueil et l’évaluation de toute personne qui s’y présente.
Le constat aujourd’hui
Depuis le début des années 2000, le recours aux services d’urgences ne cesse de croître, en partie par manque de solution d’amont en ville ou en EHPAD. En parallèle, la diminution des lits d’aval entraine des attentes prolongées, y compris dans les couloirs (on parle désormais de « lits-couloirs » pour identifier les patients qui attendent la libération d’un lit dans une chambre). Ces éléments ont pour conséquence directe une augmentation des délais avant la prise en charge des nouveaux patients arrivants aux urgences, des retards diagnostics, des complications multiples (vasculaires, infectieuses …), et donc une qualité et une sécurité des soins très altérées, et des conditions de travail inacceptables.
La régulation téléphonique a de son côté vu un accroissement de son activité sans moyens supplémentaires avec, ici aussi, des risques d’erreurs inhérents à cette surcharge. La participation des médecins généralistes à cette régulation se faisant toujours sur la base du volontariat, il existe de grandes disparités d’un territoire à l’autre.
La situation semble figée. Elle traduit la non-adaptation de notre système de santé cloisonné, à la fois inégalement réparti sur le territoire national et partagé entre des consultations sur rendez-vous en ville et des soins hautement spécialisés à l’hôpital. Ceci a été particulièrement visible dans les périodes de canicule ou d’épidémies saisonnières, durant lesquelles l’ensemble du système de santé n’a montré aucune agilité pour venir en soutien à des urgences hospitalières saturées. Certaines furent obligées de fermer avec pour conséquence une « perte de chances » pour des patients.
Les problèmes qui expliquent la crise des urgences sont principalement au nombre de trois :
- Une structure hospitalière publique devenue inadaptée à la prise en charge de l’aval des urgences, en raison à la fois de la fermeture des lits et de l’hyperspécialisation des services souvent sans liens structurés, ni avec la médecine de ville, ni avec les centres de soins de suite et rééducation spécialisés (SSR)
- Des équipes de soins travaillant aux urgences à flux tendu et pour lesquelles aucun renfort simple ne peut être apporté sur des délais brefs. En pratique, les équipes d’urgentistes sont pour beaucoup démotivées et il est très difficile d’arriver à conserver un nombre de praticiens suffisants pour assurer les urgences hospitalières, 24 heures sur 24 et 7 jours sur 7.
- Une médecine libérale déconnectée de la permanence des soins.
Il s’agit du problème le plus immédiat de notre système de santé dont la résolution appelle des mesures de trois ordres :
- Agir en amont des urgences,
- Restaurer l’attractivité du métier de médecin urgentiste et de soignants travaillant aux urgences
- Agir sur l’aval des urgences.
Agir en amont
Les urgences sont le principal site susceptible de recevoir des patients en soirée et la nuit. Il existe une démission importante de la part de la médecine libérale exercée de façon isolée en cabinet.
Entre 30 et 40% des patients accueillis aux urgences pourraient être pris en charge sans risque pour leur santé dans un cabinet de ville, une maison ou un centre de santé. De plus, le bilan 2021 de la Fédération des Observatoire Régionaux des Urgences (FEDORU) souligne que 15% des patients admis correspondent à la classification CCMU1, c’est à dire consultation simple sans examen complémentaire ou acte thérapeutique. Ces derniers ne relèvent absolument pas d’une prise en charge aux urgences hospitalières9.
Pour ce faire, le Service d’Accès aux Soins (SAS) est une alternative intéressante lancée dans le cadre du pacte de refondation des urgences et réaffirmé lors du Ségur de la santé. Le SAS doit permettre d’apporter 24h/24 une réponse à tout patient dans un délai maximum de 48h.
Il doit permettre d’accéder à toute heure à un professionnel de santé pour fournir un conseil médical, proposer une téléconsultation ou l’orienter vers une consultation de soins non programmés en ville ou vers un service d’urgence. Le SAS s’inscrit dans la relation ville hôpital en rapprochant la médecine hospitalière et la médecine libérale. La réussite du SAS est un point capital dans l’amont des urgences. Il doit, impérativement, être régulé à partir d’opérateurs situés dans l’enceinte d’un SAMU, en étroite collaboration avec la régulation de celui-ci. Il doit, également, être connecté de façon permanente avec les différentes structures extra-hospitalières qui vont devoir être impérativement impliquées dans la permanence de soins.
Le SAS ne peut fonctionner qu’avec une organisation structurée et coordonnée de l’offre ambulatoire d’aval : visites à domicile, avec le concours de SOS médecins et d’autres structures ou consultations au sein de maisons médicales de garde (MMG). Actuellement, les différentes ressources dont on peut disposer, notamment les MMG, restent insuffisantes en volume, en capacité d’accueil, et surtout elles sont le plus souvent déconnectées du système de santé dans son ensemble. La situation actuelle de pénurie et de manque de coordination est telle que pour la population le recours aux urgences hospitalières est devenu quasiment la seule possibilité.
La diminution du nombre de médecins généralistes (MG) sur les prochaines années et la répartition du nombre d’actes pratiquésau cours du nycthémère, justifie une réflexion sur la disponibilité des ressources médicales entre minuit et huit heures. Une réorganisation de la PDSA avec l’aide de la régulation téléphonique 24h sur 24 passerait par la participation de tous les MG. Une meilleure répartition des gardes et la suppression de certains créneaux en nuit profondes rendraient supportable cette activité pour chacun des professionnels.
Recommandation 1 – Urgences – Mobilisation des structures extra hospitalières
- Impliquer les structures extra hospitalières qu’il s’agisse des ESPIC (Etablissement de santé privé d’intérêt collectif)) ou de la médecine libérale dans l’amont des urgences
- Réorganiser la PDSA en s’appuyant sur une régulation conjointe par le SAS et la médecine d’urgence permettant une organisation des soins entre services d’urgences, cliniques, cabinets de consultations et MMG
Les structures extra-hospitalières, qu’il s’agisse des ESPIC ou de la médecine libérale, doivent s’impliquer dans l’amont des urgences sur trois modes bien distincts.
L’organisation de consultations sans rendez-vous nécessite un travail en équipe entre médecins et infirmières de premier recours en participant à la régulation à travers le SAS et au niveau des cabinets de consultations, des Maisons médicales ou des Centres de santé.
Les Maisons Médicales de Garde (MMG) peuvent dès à présent apporter des solutions sur les pathologies légères. Les plus efficientes, actuellement, sont celles situées dans l’enceinte hospitalière, mitoyennes des urgences, et gérées par des associations de médecins libéraux. Dans ces conditions, on mesure à quel point il est capital que l’orientation des malades se fasse de manière satisfaisante grâce aux infirmières d’accueil et d’orientation à travers des protocoles et procédures rédigées conjointement entre structures hospitalières et MMG
L’implication des professionnels libéraux (médecins et paramédicaux) est également nécessaire en cas de crise aiguë, de pandémie. Cela nécessite un changement radical du mode de décision et des mesures à prendre par les ARS en cas de crise. Les ARS doivent pouvoir déclencher différentes mesures graduées imposant aux structures libérales de venir en appui des structures habituelles d’accueil des urgences et ce, dans des délais très courts. Les ARS doivent pouvoir disposer de moyens de persuasion/réquisition dont on a vu qu’ils étaient actuellement notoirement insuffisants.
L’organisation de la PDSA ne peut pas reposer sur le côté aléatoire du volontariat, pour la participation au SAS et pour l’activité de consultation non programmée. Il conviendra de proposer une organisation équitable pour la participation à la PDS qui tienne compte des modes et lieux d’exercice, du temps de travail et de l’ancienneté des praticiens.
Restructuration de l’attractivité des services d’urgence
Les services d’urgence sont dans un équilibre très précaire. Le point essentiel n’est pas tant la rémunération (qui doit être augmentée pour les médecins comme pour les paramédicaux) que l’existence d’une masse critique de praticiens suffisante pour assurer un travail de qualité avec une pénibilité acceptable.
Les pistes sont nombreuses et doivent être exploitées notamment l’existence de postes partagés entre les urgences et d’autres disciplines, la restructuration du travail pour le personnel médical (avec plus de stabilité entre le travail de jour et le travail de nuit plutôt que des gardes et avec des amplitudes d’activités plus courtes (8h) à la place des 10h, 12h et 24h actuelles sur certains sites).
Recommandation 2 – Urgences – Attractivité personnel médical
- Reconnaissance de la pénibilité du travail de nuit/gardes
- Restaurer l’attractivité des services d’urgences et augmenter le nombre de praticiens exerçants aux urgences (en permettant par exemple l’intégration de la médecine libérale pour certains circuits courts, développer les postes partagés )
- Poursuivre la réflexion sur l’évolution des DES10 -Médecine d’Urgence
- Maintenir la qualité des soins d’urgence face à l’intensité du flux en adaptant la durée des périodes de travail
Pour améliorer l’attractivité des services d ‘urgences, les pistes sont nombreuses et doivent toutes être exploitées, notamment l’existence de postes partagés entre l’urgence et une activité de soins critiques tel que le SAMU voire même de spécialités de type cardiologie, neurologie, gériatrie, psychiatrie, etc. C’est la réintégration des services d’urgence à l’intérieur de la structure hospitalière qui sera une des clés de l’attractivité des urgences, aujourd’hui encore trop marginalisée par rapport au reste de l’hôpital par ailleurs trop balkanisé.
On sait que ce n’est qu’à partir d’une masse critique suffisante de médecins urgentistes dans ses plannings qu’un service va devenir attractif, d’autant plus s’il se sent soutenu par les autres services hospitaliers. La situation est particulièrement compliquée au niveau des centres hospitaliers où la masse critique de médecins pouvant être recrutés au niveau des urgences est difficile à atteindre. La désertification des services d’urgence y est beaucoup plus rapide qu’ailleurs (la durée de vie professionnelle d’un médecin urgentiste est de 7,5 ans). C’est à ce moment-là qu’une participation de la médecine libérale peut aider, dans certains secteurs de soins et avec des modalités financières qui sont à préciser mais qui doivent respecter l’équité entre les différents intervenants (urgentistes salariés et libéraux).
Au-delà des postes partagés, il convient de redéfinir le métier d’urgentiste et la notion de permanence des soins. Permettre aux urgentistes de recentrer leur activité sur leur spécialité (centrée sur les premières heures de prise en charge des malades) passe par l’arrêt de la dérive actuelle confondant urgences et soin non programmé, et par la nécessité de pouvoir proposer une activité mixte SAMU et Urgences.
Les urgences pédiatriques et psychiatriques doivent par ailleurs être l’objet de mesures spécifiques au sein d’un plan de reconstruction de ces spécialités sinistrées.
Recommandation 3- Urgences – Attractivité personnel non médical
- Valoriser les compétences des infirmières à travers des formations spécifiques
- Reconnaitre la pénibilité du travail de nuit/gardes
- Travailler à un outil permettant un renfort de personnels pour diminuer la charge de travail à partir d’un certain seuil. Protocoliser ce renfort en fonction de niveaux de tension prédéfinis.
> Valoriser les compétences des infirmières à travers des formations spécifiques, des professions intermédiaires : IOA (infirmières d’orientation et d’accueil), UMH-P (Unité Mobile Hospitalière paramédicalisée), IPA (d’Infirmières en Pratique Avancée), protocoles de coopérations
Pour rationaliser le temps médical et faire face à l’augmentations des demandes en soins pré-hospitaliers et au sein des services d‘urgences, des compétences spécifiques d’autres professionnels soignants sont à développer :
> UMH-P : Unité Mobile Hospitalière- Paramédicalisée.
Le médecin régulateur déclenche l’UMH-P quand le tableau clinique et le contexte ne requière pas l’intervention d’un médecin. Les personnels soignants paramédicaux interviennent par le biais de protocoles de soins infirmiers spécifiques. Les unités paramédicales ne se substituent pas aux médecins urgentistes, il ne s’agit pas d’un fonctionnement en mode dégradé mais d’une proposition intermédiaire. Le médecin urgentiste reste ainsi disponible pour une autre intervention ou en soutien à la régulation téléphonique ou au service des urgences.
> IPA : Infirmières en Pratique Avancée
Les IPA pourront intégrer en pré-hospitalier les UMH-P ou prendre en charge au sein des urgences en intra hospitalier des patients dans le cadre là encore de protocoles de soins spécifiques qu’il conviendra d’identifier.
> Les protocoles de coopérations
Les protocoles de coopération sont un gain de temps comme par exemple pour la prescription anticipée de radiologie conventionnelle par l’Infirmière Organisatrice de l’Accueil. Ces protocoles doivent être régulièrement réévalués.
Travailler à un outil permettant un renfort personnel pour diminuer la charge de travail à partir d’un certain seuil. Protocoliser ce renfort (Procédure « hôpital en tension » très précise avec des mesures graduées clairement définies et adaptés à chaque établissement)
La charge de travail est une conséquence directe de l’augmentation des recours aux urgences et des défauts de lits d’aval, alors que dans 20 à 50 % des cas, selon les âges des patients, une hospitalisation reste nécessaire. La prolongation des durées d’attente avant transfert entraine de facto une plus grande charge de travail pour les professionnels des urgences qui continuent à s’occuper de ces patients hospitalisés mais non transférés.
Les temps d’attente entre les étapes de la prise en charge sont évidemment d’autant plus importants que l’affluence dans le service est élevée et que la densité de personnels est moindre.
Dans les services d’hospitalisation, l’instauration de ratio soignés/soignants permettrait de contrôler la charge de travail. Aux urgences, en dehors de l’UHCD (Unité d’Hospitalisation de Courte Durée) ou des zones d’attentes avec un nombre fixes de places, la stagnation des brancards dans les couloirs entraine une majoration de patients sous la responsabilité du même nombre de soignants. Pour limiter la charge de travail, il est possible de travailler à un outil permettant de calculer le renfort de personnel nécessaire à partir du nombre de patients présents (dans les différents secteurs dont l’unité d’hospitalisation de courte durée (UHCD) et des délais d’attentes prévus en fonction de la disponibilité de lits dans les services.
Recommandation 4 – Urgences – Matériel, architecture et locaux adaptés
Au-delà de réflexion sur les ressources humaines, les travaux sur l’architecture des urgences, adaptée aux flux et à la typologie des patients, sont à mener au sein des établissements. Les urgences sont à organiser en secteurs de soins, accueil, circuits courts, urgences vitales, zones d’attentes et d’hospitalisation de courte durée avec des effectifs adéquats. Les urgences doivent disposer d’accès prioritaire aux plateaux techniques, à l’imagerie et à la biologie en coordination avec les autres activités de soins aigus (bloc des urgences, filières neurovasculaire et cardiovasculaire, …) afin de réduire les délais d’attente et les durées de passage.
Un troisième niveau de proposition concerne l’organisation de l’aval des urgences
L’aval des urgences passe par une réouverture massive des lits fermés, avec une restauration des effectifs médicaux et paramédicaux nécessaires à leur fonctionnement et notamment une unité d’aval des urgences suffisamment dimensionnée en lits et en personnels, cogérée entre internistes, gériatres et urgentistes . C’est dans ce sens que les urgences représentent la partie émergée de l’iceberg d’un hôpital public à la dérive (voir la note du CPPRS sur la réforme de l’hôpital).
La fluidification de l’aval ne dépend pas que des ressources hospitalières. Des métiers sont à inventer et à développer pour apporter des réponses adaptées aux patients reçus aux urgences. C’est le cas des Infirmières de Gériatrie d’Urgence (IGU) qui peuvent, dès l’arrivée aux urgences ou lors d’un passage en unité d’hospitalisation de courte durée, orienter les patients vers des solutions simples de retour à domicile avec une assistance médicale accompagnée, ou vers des structures plus adaptées qu’un service d’hospitalisation conventionnelle. Le chantier est vaste en rapport avec le SAS et en collaboration avec la médecine libérale coordonnée par les Communautés professionnels de territoires de santé (CPTS).
Il est nécessaire de mettre en place une procédure efficiente, travaillée avec tous les secteurs de l’établissement, soignants et administratifs, afin de permettre une information pertinente des besoins et des possibilités d’accueil des différents secteurs de soins, et afin de proposer des mesures efficaces (notamment pour la libération de lits) en cas de débordements des services d‘urgence.
Recommandation 5- Urgences – Organiser l’aval
- Augmenter le capacitaire en lits d’hospitalisation conventionnelle par un arrêt des fermetures de lits et la réouverture du nombre de lits adapté aux besoins des bassins de population
- Développer des outils comme le Besoin Minimal Journalier en Lit (BJML)
- Intégrer des Infirmières de Gériatrie d’Urgence (IGU) en charge de l’orientation, les équipes mobiles de gériatrie
- Instaurer dans chaque établissement une « cellule d’ordonnancement » (de gestion des lits)
- Ouvrir des Unités de Médecine Polyvalente et de Médecine Gériatrique Post Urgences avec la possibilité d’inclure la participation d’urgentistes à cette activité
- Organiser avec les professionnels de ville des filières de soins avec l’accès à des consultations dédiées
Le Besoin Minimal Journalier en Lit, ou BMJL, est un outil de prédiction du nombre de lits nécessaires dans un service d’urgence, à une période donnée. Basé sur l’analyse des Résumés de Passages aux Urgences (RPU) et les modes de sortie, il permet d’évaluer le nombre d’hospitalisations attendues à un jour donné et donc d’anticiper les besoins pour éviter les débordements des urgences
Face aux besoins des urgences, il faut développer les cellules d’ordonnancement au sein des établissements. Les infirmier(e)s des cellules d’ordonnancement, formés à cet exercice, sont des interlocuteurs privilégiés pour les médecins des urgences (numéro unique, arrêt de la multiplication des appels pour placer les patients), ils coordonnent la gestion des lits. D’accès facile (sur la période la plus étendue possible chaque jour et 7jours/7), l’ordonnancement permet, grâce à une connaissance en temps réel des disponibilités en lits de chaque services (relevés pluri quotidiens), de proposer la meilleure adéquation entre besoins des patients et lieu d’admission. Le patient sera admis immédiatement ou dans un court délai (après recours possible aux UHCD) dans le service de spécialité de référence ou dans un secteur de proximité dans le cadre de protocoles d’hébergement. Cette organisation limite le risque d’hospitalisations prolongées en secteurs spécialisés inadaptés (en compétence ou en effectifs ou en équipements requis par la prise en charge de la pathologie) avec les risques qui en découlent. Elle limite également les attentes prolongées avant transfert. Au final elle permet de diminuer les durées globales d’hospitalisation grâce à la réalisation rapide des soins adéquats. Les cellules d’ordonnancement peuvent travailler en lien avec les établissements partenaires pour une évaluation des disponibilités de lits à l’échelle des groupements hospitaliers de territoire.
Il n’est toutefois pas inutile de rappeler que les outils de calculs des besoins et les structures dédiées à la coordination de soins sont sans utilité en l’absence de disponibilité de lits d’aval.
En conclusion
Les urgences hospitalières en France, même si elles restent, malgré la crise, parmi les plus performantes et égalitaires au sein des différents pays développés, concentrent toutes les défaillances de notre système de santé cloisonné entre la ville et l’hôpital et inégalement réparti sur le territoire national. Les services d’urgences ont un rôle central dans les soins aigus salvateurs, mais ils participent également aux activités de soins non programmées de court terme. Ils répondent à la promesse d‘un accès médical pour tous à tout moment, et au-delà au repérage des vulnérabilités individuelles des patients. Ils font face aux défaillances des parcours de soins (fermetures d’établissement, crises sanitaires …). Le maintien de ces services assurant l’interface entre la ville et l’hôpital ne peut se faire qu’en coordination avec les structures d’amont et d’aval, en soutien de ces dernières et avec leur soutien.


